Удаление хрусталика

Содержание статьи:
- Этиология
- Клиническая картина
- Оперативное лечение
- Подготовка
- Осложнения
- Стоимость операций при удалении хрусталика
![]()
Катаракта глаза - серьезное офтальмологическое заболевание, при котором происходит патологическое помутнение хрусталика, что приводит в последующем к нарушению зрительной функции. Риск развития офтальмопатологии повышен у лиц старше 50 лет. Этиопатогенез в настоящий момент изучен недостаточно.
С возрастом происходит уменьшение природной прозрачности, наблюдается пресбиопия и увеличение рассеяния и аберрации световых волн, а также ухудшение оптического свойств глазных сред.
Инволюционные изменения:
-
Уменьшение диффузии воды извне во внутреннюю систему;
-
Накопление высокомолекулярных агрегатов и нерастворимых протеинов;
-
Производство продуктов гликирования, накопление липидов, снижение содержания глутатиона и разрушение аскорбиновой кислоты.
Этиология
Причины врожденного каратогенеза:
-
Внутриутробное инфекцирование (краснуха, корь, простой герпес, ветряная оспа, вирус Эпштейна-Барра, грипп, сифилис, токсоплазмоз);
-
Генетические мутации (галактоземия, трисомия 21, синдром Патау и Лоу).
Причины приобретенной патологии:
-
Старение организма;
-
Постоянная интоксикация (например, курение, алкоголизм);
-
Радиация;
-
Системные процессы и метаболические расстройства (например, диабет, атопический дерматит, гипокальциемия);
-
Окулярные проблемы (увеит, инфекции, глаукома);
-
Травматические повреждения.
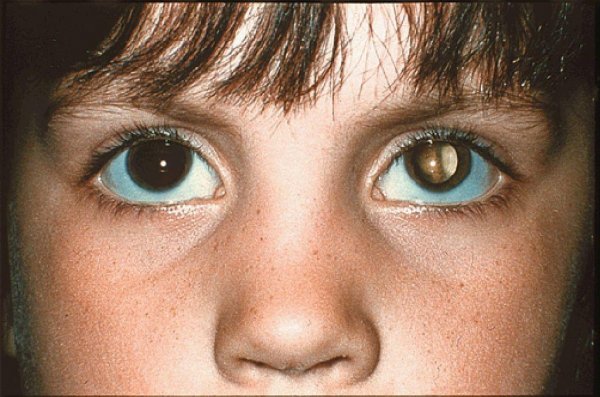 Наследственная непрозрачность диагностируется у новорожденного ребенка или возникает на первом году жизни. Она в большинстве случаев ограничена по площади и стационарна.
Наследственная непрозрачность диагностируется у новорожденного ребенка или возникает на первом году жизни. Она в большинстве случаев ограничена по площади и стационарна.
Однако наиболее распространенным типом офтальмопатологии считается старческая (или синильная), которая имеет три основных разновидности: периферическое, ядерное и заднее субкапсулярное помутнение. Клиническая симптоматика напрямую зависит от типа поражения: например, центральное ядерное помутнение снижает способность раздельно воспринимать две точки, а субкапсулярная мутность делает индивидуума очень чувствительным к бликам. Астенопические жалобы, как правило, не сопровождаются болевым синдромом.
При несвоевременном обращении к специалисту возможна полная слепота.
Клиническая картина
Человек теряет способность видеть ясно. Он жалуется на желтоватый оттенок некоторых предметов, диплопию, плохое ночное видение, ослабление четкости и цветовосприятия, появление «светящегося ореола».
Наблюдается периодическое головокружение, светобоязнь, трудности при чтении и работе с мелкими деталями. Он не узнает своих родственников и знакомых на улице, возникает профессиональная и социальная дезадаптация.
 Видение у больного становится размытым, будто он смотрит на окружающий мир сквозь белую пелену или занавесу. Некоторые люди сначала пытаются самостоятельно преодолеть возникшие сложности и используют очки. Офтальмолог способен обнаружить проблему при биомикроскопии щелевой лампой после расширения зрачка. Таким образом, можно точное определить место и степень непрозрачности, и ее связь с оптической осью.
Видение у больного становится размытым, будто он смотрит на окружающий мир сквозь белую пелену или занавесу. Некоторые люди сначала пытаются самостоятельно преодолеть возникшие сложности и используют очки. Офтальмолог способен обнаружить проблему при биомикроскопии щелевой лампой после расширения зрачка. Таким образом, можно точное определить место и степень непрозрачности, и ее связь с оптической осью.
Медикаментозная терапия прописывается только на ранних этапах, ее смысл заключается в том, чтобы не допустить прогрессирование патологии. Однако еще не существуют лекарственных препаратов, которые смогли вернуть светопрозрачность.
Если болезнь становится визуально значимой, хирургическая операция будет единственным эффективным методом лечения. Определение «визуально значимой» эволюционировало, его текущее значение остроты зрения 20/40 или хуже.
Когда операция катаракты находилась в зачаточном состоянии, этот термин, использовался для описания уже зрелой стадии. Благодаря достижениям в офтальмохирургии и инновационным технологиям удаление хрусталика глаза может производиться даже при появлении небольших белесоватых включений.
Основным сигналом для проведения вмешательства будет значительное нарастание зрительной дисфункции, которое очень сильно ограничивает трудовую деятельность и доставляет дискомфорт в обычной жизни. Перед манипуляцией специалист должен заранее подобрать интраокулярную линзу.
|
Сама техника безболезненная и проводится в амбулаторных условиях под местной анестезией. Для этого за 1-2 часа закапывают специальные капли. Удаление хрусталика осуществляется за 20-30 минут. Вечером прооперированный больной отправляется домой. Контрольный осмотр назначается на следующие сутки. |
Показания:
-
Перезрелая форма;
-
Набухающая форма;
-
Вывих и подвывих;
-
Аномальные виды непрозрачности;
-
Вторичная глаукома.
Не редко к докторам обращаются люди, чья профессиональная деятельность связана с высокими требованиями к здоровью глаз (например, водители, летчики, операторы).
Противопоказания:
-
Инфекционные заболевания;
-
Обострение хронического недуга;
-
Увеит;
-
Беременность и грудное вскармливание;
-
Недавний инфаркт или инсульт в анамнезе;
-
Онкология;
-
Психические расстройства.
Возраст до 18 лет считается относительным противопоказанием к манипуляции. Врач должен принимать индивидуальное решение по каждому пациенту.
Очень опасно проводить удаление хрусталика при катаракте при декомпенсированной форме глаукомы, так как можно спровоцировать кровоизлияние, что приведет к полной слепоте. Поэтому оптимальным вариантом будет предоперационное снижение внутриглазного давления.
Если в ходе обследования больного было выявлено, что у него утрачено светоощущение, то вмешательство не имеет смысла, так как в сетчатке начались необратимые трансформации.
Обязательно выполняют предоперационную диагностику. Показано проведение эндоскопии для исключения других окулярных заболеваний. Обязательно измеряется преломляющая способность роговицы, глубина и длина передней камеры. Это необходимо для вычисления диоптрической мощности ИОЛ.
У некоторых людей одновременно диагностируется возрастная дегенерация желтого пятна или диабетическая ретинопатия. В этих ситуациях процедура не приводит к заметному улучшению.
Окулист обязан заранее проинформировать человека о преимуществах и недостатках всех видов терапии.
Технология выполнения операции
Подготовка
Неконтролируемая гипертензия представляет собой повышенный риск внутриглазного кровотечения после инъекции местной анестезии и послеоперационного супрахориоидального кровотечения. Другим фактором возникновения нежелательных последствий будет частота пульса более 85 ударов / мин, поэтому особое внимание уделяется людям с гипертрофированным чувством тревоги (показана медикаментозная седация) или с плохо контролируемой фибрилляцией предсердий.
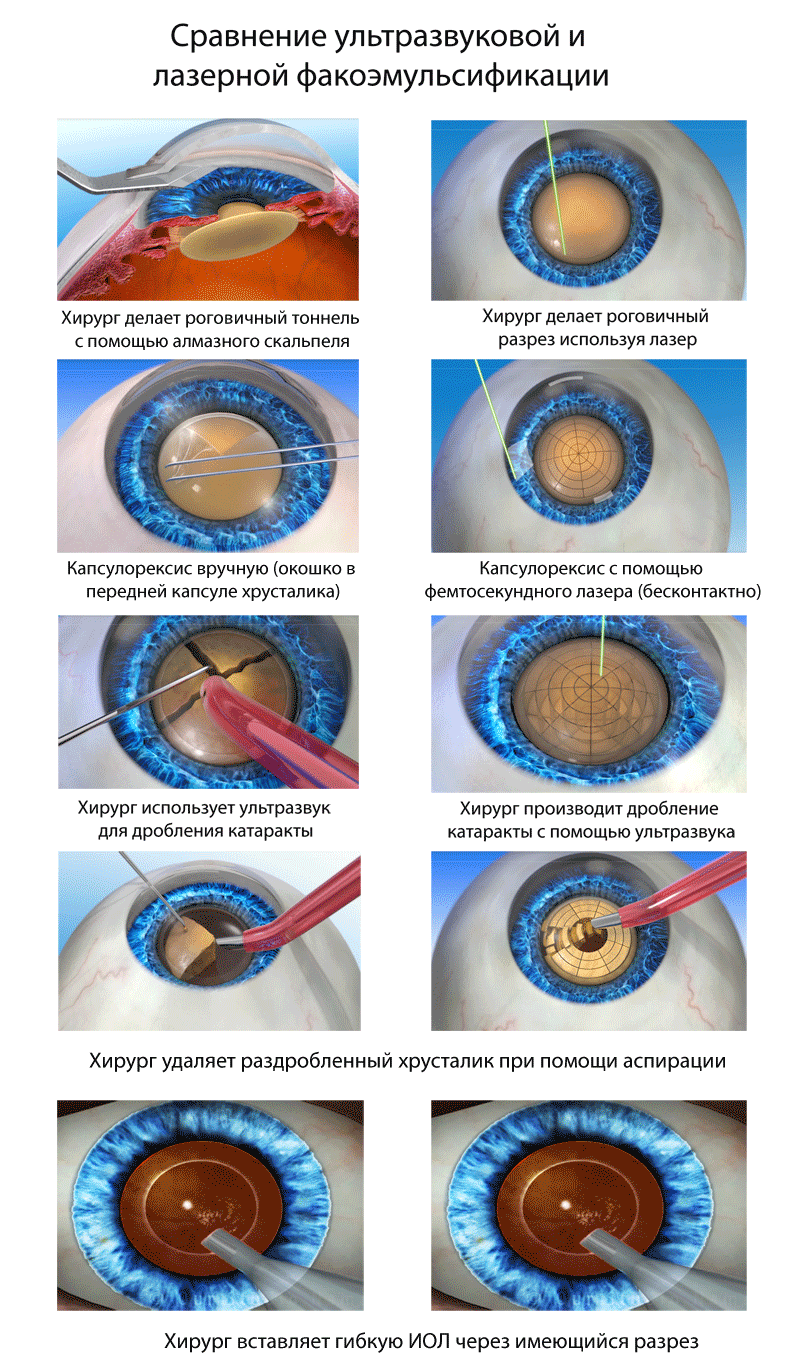
Лазерная факоэмульсификация
 Эта технология требует от оперирующего офтальмохирурга максимальной сосредоточенности и профессиональных действий. Лазерная факоэмульсификация назначается при помутнениях в глазных средах нечувствительных к ультразвуковым волнам. Удаление катаракты и замена хрусталика производится на специальном дорогостоящем оборудовании и может быть назначено в самых сложных медицинских случаях.
Эта технология требует от оперирующего офтальмохирурга максимальной сосредоточенности и профессиональных действий. Лазерная факоэмульсификация назначается при помутнениях в глазных средах нечувствительных к ультразвуковым волнам. Удаление катаракты и замена хрусталика производится на специальном дорогостоящем оборудовании и может быть назначено в самых сложных медицинских случаях.
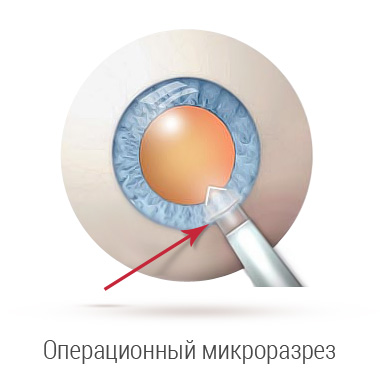
Предварительно закапываются анестезирующие капли. Здоровая область временно закрывается стерильной салфеткой. А вокруг участка поражения все обрабатывается антисептиком. Затем офтальмохирург выполняет микроразрез на роговице. Лазерный луч дробит пораженную ткань на крохотные частички. При этом он фокусируется только в толще и никогда не повреждает роговую оболочку. В мгновения деструкции видны яркие вспышки.
Затем в капсульный аппарат внедряется заранее подготовленный искусственный протез. Герметизация производится атравматичным бесшовным способом.
Положительный момент факоаспирации в том, что в рану не вводятся микрохирургические инструменты, благодаря этому значительно снижается риск осложнений. После манипуляции пациент несколько часов находится в медицинской клинике под наблюдением, а затем отправляется домой. Визуальное восприятие восстанавливается постепенно.
Офтальмохирурги советуют два месяца не переутомляться, по возможности минимизировать чтение литературы, просмотр телевизора, пользование компьютером и отказаться от вождения машины.
Ультразвуковая факоэмульсификация
Это «золотой стандарт» оперативной офтальмологии, он признан как самый высокоэффективный и безопасный. Для обезболивания применяются глазные капли с анестетиком и внутривенное введение успокоительного средства. Широко назначаются такие препараты как Алкаин, Тетракаин, Пропаракаин. Возможно ретробульбарное введение обезболивающих лекарств.
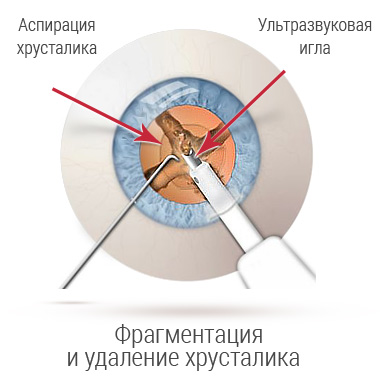
При ФЭК используется высокотехнологическое оборудование для получения жидкой эмульсии, она аспирируется через зонд с двумя просветами. Это можно сделать с помощью микроскопического прокола - около 3 мм, но последние разработки позволяют удалять через микропрокол 2 мм. При этом меньше изменений в роговице (на которую приходится две трети фокусировки), что обеспечивает лучшее восстановление. Эмульсификация проводится в закрытой среде с меньшими колебаниями ВГД.
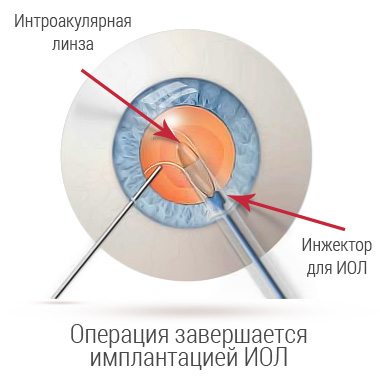
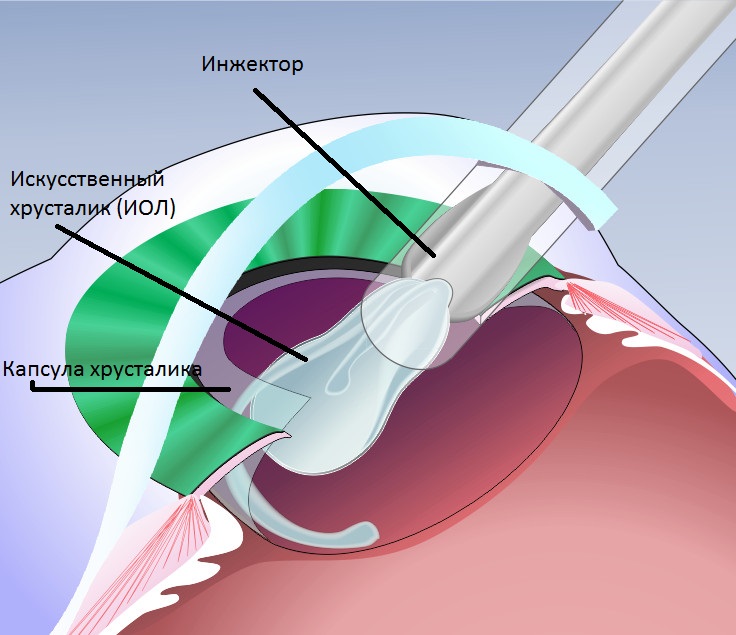
На место пораженной ткани внедряется гибкая ИОЛ (мультифокальная, торическая и аккомодирующая) в свернутом состоянии.
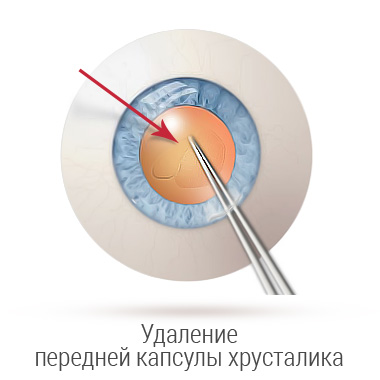
При ФЭК вязкоупругое вещество вводят в переднюю камеру, чтобы сохранить пространство и защитить эндотелий роговой оболочки. В капсуле образуется небольшой надрыв - диаметром около 5 или 6 мм. Это позволяет получить доступ к содержимому естественной линзы, которое удаляется сверхтонким наконечником. После этого, в пустое пространство дополнительно впрыскивается вискоэластическая жидкость, чтобы сохранить пространство, в которое помещается компактный имплантат. После устранения вязкоупругого материала хирург тщательно проверяет герметичность микроразреза, чтобы убедиться в его водонепроницаемости. Шов не нужен. Введение болюса цефуроксима минимизирует частоту послеоперационного эндофтальмита.
После протезирования лучше избегать физических нагрузок и критических температур. Офтальмологи категорически запрещают посещать бассейны, бани и сауны, а также умываться с мылом. Специалисты не разрешают спать на том боку, где была имплантация. Чтобы инфекционный агент не попал внутрь организма, на некоторое время нужно отказаться от применения декоративной косметики. Оптический аппарат лучше не подвергать агрессивному воздействию солнечных лучей, поэтому доктора рекомендуют носить темные очки с ультрафиолетовым фильтром.
Экстракапсулярная экстракция
Она относится к традиционным методикам и может выполняться без применения ультрасовременной аппаратуры. Через микроразрез на роговой оболочке вынимается непрозрачная субстанция. При «мануальной микрохирургии» сохраняется хрусталиковая капсула, она служит природным барьером между рядом расположенными отрезками. Ядро вынимается единым блоком, и поэтому требуется относительно большой доступ.
Однако главным недостатком ЭЭК является то, что она требует наложения послеоперационных швов, что в дальнейшем отрицательно влияет на зрительную функцию – развивается дальнозоркость и астигматизм. Реабилитационный период после протезирования длится в среднем 4 месяца.
Несмотря на большие преимущества ультрасовременных методик, врачи в иногда проводят экстракапсулярное удаление катаракты.
Интракапсулярная экстракция
Это устаревшая технология, при которой хрусталиковое вещество полностью удаляется вместе с сумкой, не оставляя опорных частей для имплантата позади зрачка. В этой процедуре внутриглазные линзы либо прикрепляются к радужной оболочке, либо помещаются в перед радужкой. ИЭК проводится узкоспециализированным инструментом – криоэкстрактором. Он аккуратно замораживает ткань, что делает ее более твердой и облегчает высасывание.
Осложнения
Искусственный аналог устанавливается на всю жизнь, он не изнашивается и не мутнеет. Это означает, что он не требует последующей замены.
Но иногда развивается вторичное закрытие области заднего капсулорексиса соединительнотканными волокнами. Это патологическая ситуация, при которой человек снова плохо видит через месяцы или годы после высокотехнологичной помощи, потому, что область капсулярного мешочка становится мутной. Вторичные патологические трансформации успешно вылечиваются лазером.
В ходе капсулотомии сумка может быть разорвана, и это может привести к потере хрусталиковых масс в заднем отрезке. Однако чаще это провоцирует выпадение стекловидного тела в передний сегмент. Выпавший материал следует извлечь. Разрыв капсульного мешочка связан с манифестацией эндофтальмита, отека макулы и ретинальной отслойкой.
Имплантированные внутриглазные протезы блокируют или уменьшают передачу света только в низкочастотном ультрафиолетовом спектре.
В настоящее время внедряется ИОЛ, блокирующая «более высокую» частоту синего света (до 450 нм), которая может повредить сетчатку и ускорить прогрессирование макулярной дегенерации.
Стоимость удаления хрусталика зависит от многих факторов, варьирует от 25000 до 150000 рублей.