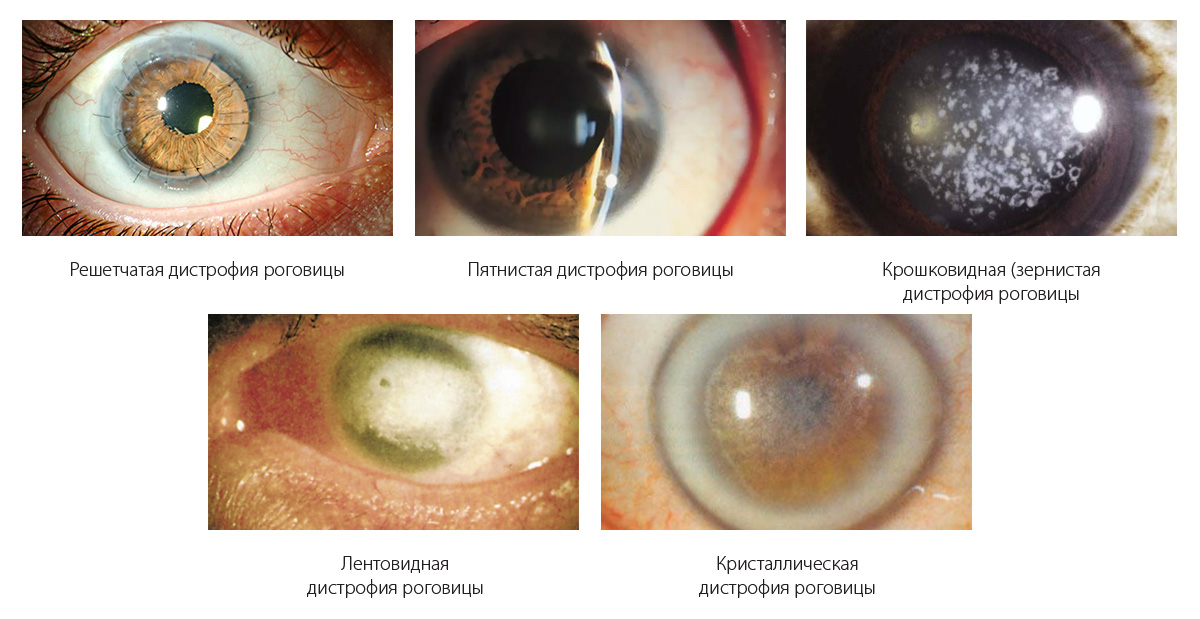
Дистрофия роговицы глаза

Содержание:
Термин «дистрофия роговицы» охватывает гетерогенную группу приобретенных и двусторонних генетически обусловленных не воспалительных заболеваний внешней части глазного яблока. При этом в эпителиальном слое происходят разнообразные биохимические и структурные изменения, ведущие к прогрессивному снижению зрения вплоть до полной слепоты.
Роговица состоит из прозрачной, куполообразной ткани, что обеспечивает преломление световых лучей. В ее состав входят коллагеновые волокна, она состоит из пяти основных слоев, включая эпителий, слой Боумена, строму, мембрану Десцемета, и эндотелий. Ее толщина в норме примерно 500 мкм и она составляет две трети преломляющей силы.
Это одна из самых чувствительных областей человеческого организма, она сильно иннервирована, с большой плотностью нервных окончаний, примерно в 300-600 раз выше, чем у кожи.
На периферии присутствуют сенсорные нервные волокна, которые сверху покрыты миелиновой оболочкой. Центральная область, иннервируемая зрительным нервом, имеет тенденцию быть менее чувствительной вдоль вертикального меридиана и более восприимчивой вдоль горизонтального меридиана.
Передняя фиброзная капсула внешне выглядит как выпукло-вогнутая линза, при это выполняет двойную биологическую роль: защищает от пыли, микробов и других вредных или раздражающих веществ, и преломляя лучи, действует как внешний объектив. Она не содержит кровеносных сосудов. Проходящий через нее свет направляется на внутренний хрусталик, а затем на сетчатку. Ретина преобразует световые лучи в изображения, которые затем передаются в головной мозг. Внешняя пластинка должна всегда оставаться идеально прозрачной, чтобы правильно сфокусировать входящий свет.

Этиология
Дистрофия роговицы глаза характеризуется накоплением постороннего материала в одном или нескольких из слоев, например кристаллы липидов и холестерина, вызывающих помутнения.
Причины:
-
Наследственная предрасположенность;
-
Аутоиммунные реакции;
-
Нейротрофические и гормональные перестройки;
-
Травматические повреждения;
-
Попадание бактериальных и вирусных агентов;
-
Установка ИОЛ после экстракции хрусталика.
Предрасполагающие факторы:
-
Повышенная солнечная инсоляция;
-
Курение;
-
Сахарный диабет;
-
Сердечно-сосудистые проблемы;
-
Плохая экологическая обстановка;
-
Недостаточное поступление питательных веществ и витаминов.
 Большинство дистрофий глаза являются наследственными, при этом передача дефектного гена осуществляется по аутосомно-доминантному типу.
Большинство дистрофий глаза являются наследственными, при этом передача дефектного гена осуществляется по аутосомно-доминантному типу.
Иногда офтальмологи не могут со 100% точностью установить пусковой механизм образования «бельма».
Классификация
По происхождению:
-
Первичные (или семейно-наследственные);
-
Вторичные (приобретенные).
Клинически кератопатии можно разделить на формы, основанные на единственном или преобладающем анатомическом положении аномалий:
-
Эпителиальная;
-
Эндотелиальная;
-
Стромальная;
-
Мембраны Боумена.
Виды:
-
Решетчатая;
-
Пятнистая;
-
Крошковидная;
-
Кристаллическая;
-
Лентовидная.
Определение локализации (центральные или периферические) дегенеративных перерождений возможно только после проведения патоморфологических и генетических исследований.
Клиническая симптоматика
Первые признаки прогрессирующей болезни проявляются, как правило, в возрасте от 10 до 40 лет, иногда видны сразу после рождение ребенка (неонатальный период).
Несмотря на то, что в офтальмологии имеется огромное разнообразие кератопатий, их проявления между собой схожи.
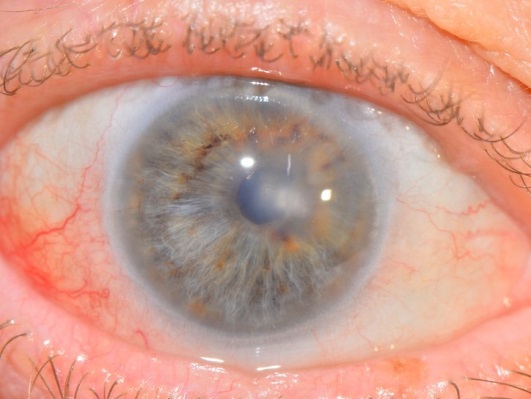
В большинстве случаев проявляется роговичный синдром, при котором человек жалуется на ощущение инородного тела, отмечается болезненность и покраснение, слезотечение и светобоязнь. Чаще всего отмечается двухстороннее поражение.
Оболочка отечна, нарушается ее прозрачность и снижается острота визуального восприятия. Возможна непереносимость яркого света, рези.
Характерным симптомом при этом недуге считается ухудшение визуального восприятия утром (сразу после ночного сна), с постепенным «прояснением» в вечерние часы. Это явление объясняется тем, что ночью скапливается влага, которая постепенно испаряется.
Помутнения достаточно часто сопровождаются аметропией, например, близорукостью, дальнозоркостью или астигматизмом.
Диагностика
Наличие дегенеративных трансформаций можно найти случайно при обычном плановом медосмотре в поликлинике.
Способы:
-
Оценка остроты зрения;
-
Оценка ошибки рефракции;
-
Осмотр с помощью щелевой лампы;
-
Измерение толщины с использованием пахиметрии;
-
Определение внутриглазного давления;
-
Генетическая консультация.
Для постановки правильного диагноза необходимо провести тщательное обследование. При этом недуге специалист выявляет отек и утолщение оболочки, а также снижение ее естественной прозрачности. Это выглядит как серовато-белые линии, круги или мелкие узелки.
Клинические характеристики и способ наследования кератопатии в настоящее время хорошо известны и подтверждаются в ряде случаев гистопатологически или с соответствующим анализом ответственного гена.
Лечение дистрофии роговицы
Консервативная терапия на современном уровне развития медицины эффективна только на первых стадиях недуга. Но к сожалению она дает только временный эффект и не полностью устраняет симптоматику, а также требует проведения повторного курса.
Применяются различные медикаменты, которые помогают сохранить целостность корнеальных клеток и защищают их от агрессивного воздействия повреждающих факторов (кератопротекторы). На первых этапах прогрессирования офтальмологической патологии помогает инсталляция глицерина и глюкозы, физиотерапевтические процедуры (электрофорез).
В виде капель и мазей применяются увлажняющие и противотечные средства. К ним относятся Тауфон, Ретинол, Корнерегель, Баларпан, Эмоксипин, Солкосерил, Тауфон и другие. Капли назначаются в течение светового дня, а мазь на ночь, так как она обладает более длительным фармакологическим действием. Анатомические и физиологические барьеры, которые имеет роговая оболочка против проникновения бактерий и других патогенов, способны также затруднять доступ и эффективность медикаментозных препаратов.
Для того, чтобы ускорить восстановительные реакции и уменьшить болевой синдром рекомендовано постоянное ношение мягких линз обладающих лечебным эффектом. Кроме того, это способствует восстановлению целостности поверхности при эрозиях.
У некоторых больных используется лазерная обработка расфокусированным лучом гелий-неонового лазера. Она предназначена для удаления дефектных очажков и стимуляции обмена веществ.
В таблетках и уколах назначаются поливитаминные комплексы и биогенные стимуляторы, такие как экстракт алоэ, лидаза, ФиБС, стекловидное тело. При присоединении инфекционного поражения и кератита в медикаментозную схему подключаются антибактериальные средства.
Мази, а также газопроницаемые специальные контактные линзы оказывают не только терапевтическое воздействие, но и выполняют своеобразную роль искусственного барьера, предохраняя нервные окончания органа от различных раздражений и повреждений.
Кросслинкинг – малоинвазивная манипуляция представляет собой фотополимеризацию соединительного белка коллагена.
Она не только способна приостановить процесс дегенерации, но и придать ему регрессирующий характер с последующим восстановлением физиологической функций поврежденных частей. Технология практически безболезненна, занимает нескольких минут, выполняется в амбулаторных условиях. Ее цель — создание плотного роговичного каркаса.
Операции
Хирургическое лечение заключается в удалении дефекта в оптической зоне. Постепенно на зону кератоэктомии нарастает эпителий с неповрежденных участков.
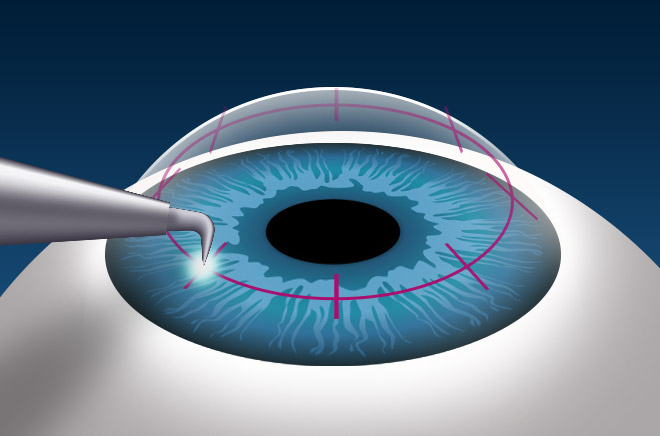 Единственной радикальной методикой при этом заболевании считается сквозная кератоплатика. При пересадке удаляется «бельмо», и на его место пересаживается донорский трансплантат.
Единственной радикальной методикой при этом заболевании считается сквозная кератоплатика. При пересадке удаляется «бельмо», и на его место пересаживается донорский трансплантат.
В медицинском центре имени Федорова в Москве применяются все современные способы лечения от лекарственных и физиотерапевтических до сквозной кератопластики.
Эта операция является одной из наиболее распространенных разновидностей пересадки твердой ткани. По статистике, ежегодно во всем мире проводится более 100 000 таких процедур. Критерии успеха включают улучшение зрительной функции, уменьшение боли и обеспечение наружной защиты. Во всем мире имеются глазные банки, в которых хранятся донорские органы.
Это достаточно безопасная и малоинвазивная процедура, которая выполняется офтальмологическим больным всех возрастов. Врачи рекомендуют предварительно пролечить активную или хроническую инфекцию или снять признаки воспаления. Круговой разрез делается не скальпелем, а с помощью микрохирургического инструмента, называемого трефином.
Однако, данная инновационная методика не гарантирует, что дистрофия глаз остановится, так как главная причина появления дефекта не устранена и продолжает действовать. Иногда требуется повторная пересадка.
Проникающая кератопластика – данный способ оперативного вмешательства имеет самый высокий уровень отторжения, интраоперационные и послеоперационные осложнения, и риск послеоперационного астигматизма по сравнению с другими.
Ламеллярная технология приобрела популярность в течение последнего десятилетия, и она включает сохранение здоровых частей и замену только дефектных. Эта тенденция привела к улучшению приживаемости, вероятно, из-за уменьшения нагрузки аллогенной структуры.
Реакция отторжения клинически характеризуется локальным отеком и воспалительными клетками, которые можно видеть циркулирующими в передней камере или прикрепляющимися как кератические осадки к имплантату.
Поскольку предназначение эндотелиальных клеток заключается в обеспечении ясности и прозрачности, их потеря является важным условием, которое следует оценивать после пластики.
Высокоскоростной фемтосекундный лазер - одно из самых важных нововведений в трансплантации. Он позволяет оперирующему хирургу предельно точно сфокусировать лазерную энергию на определенной глубине, а затем быстро произвести разрез необходимой длины, не вызывая каких-либо дополнительных механических повреждений окружающих микроструктур. Врач делает пластинчатое рассечение с высокой точностью.
|
Уникальная анатомия роговицы и физиология передней камеры обеспечивает низкую иммуногенность и поддержание толерантности – иммунологическая привилегия. |
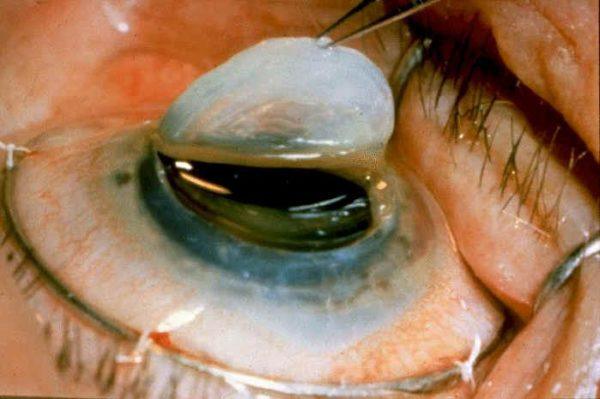 Ткань, взятая у донора, аккуратно прикрепляется очень тонкими швами. Оперативное вмешательство выполняется под местной анестезией или под общим наркозом и длится не более 30-90 минут.
Ткань, взятая у донора, аккуратно прикрепляется очень тонкими швами. Оперативное вмешательство выполняется под местной анестезией или под общим наркозом и длится не более 30-90 минут.
Распространенность отторжения варьирует от 5% до 40%, в зависимости от васкуляризации наружной пластинки реципиента и предшествующих эпизодов неудачной подсадки.
Традиционно для стимуляции приживаемости донорской ткани применяют иммуносупрессию, главным образом, путем использования местных и системных кортикостероидов либо в качестве монотерапии, либо в сочетании с другими иммунодепрессантами.
Гормональная терапия обладает агрессивным профилем побочных эффектов: повышение внутриглазного давления, образование катаракты, нарушение заживления ран и предрасположенность к оппортунистическим инфекциям, что требует тщательного мониторинга.
Прогноз течения болезни при своевременной диагностике и адекватной медикаментозной терапии обычно благоприятный, трудоспособность сохраняется.
Клиника имени Федорова в Москве укомплектована новейшим оборудованием, которое позволяет в самые короткие сроки и с большой точностью диагностировать малейшие дефекты. При обращении в нашу клинику вы можете быть уверены в высокопрофессиональной медицинской помощи, хорошем результате лечения роговицы.